歯周病治療
飲み薬で歯周病を治す!
内科的歯周病治療:飲み薬(抗菌薬)による歯周病治療
内科的歯周病治療とは、通常の歯周病治療と並行して歯周病細菌に対して効果のある薬(抗菌薬)を併用することにより、歯周病を治そうとする治療法です。(抗菌療法)
内科的歯周病治療(抗菌療法)は、通常の歯周病治療と比較して多くの研究論文でその効果が実証されています。
しかし、以下のようなことをきちんと分かっていないと「薬を飲めば 歯周病は治る!」という誤った知識や治療法になってしまいます。
まず 内科的歯周病治療(抗菌療法)は治療を受けられる患者様にとって「飲み薬を飲むだけで歯周病が治る!」といった誤解を生んでいる ということです。
次に 使用する歯科医師側にも問題があり、きちんとした適応症を守らずに使用されていることがあります。
適切な時期に 適切な処方が行われないと効果がないだけでなく、以下のようなことが起こる可能性があります。
-
1. 薬剤耐性(薬剤に対して抵抗性を持ち、これらの薬剤が効かない、あるいは効きにくくなる現象のこと)が起こることがある!
耐性菌については、以下のページを参考にして下さい。 抗生物質:その1 - 2. 薬物アレルギーが起こる可能性がある!
-
3. 他の服用している薬との相互作用がある!
例えば、ワルファリン(抗血栓薬)を服用されている方がペニシリン系の抗生剤を服用すると作用を増強します。 - 4. 菌交代現象が起こる可能性がある!
菌交代現象とは、抗生剤の長期投与等により正常細菌が減少し、通常では存在しない細菌や少数しか存在しない細菌が異常に増殖する現象のこと。
上記の中でも特に薬剤耐性(耐性菌の出現)と菌交代現象について考慮をしていかないと単に薬(抗生剤)を服用しただけでは、効果がないだけでなくさまざまな問題を引き起こしてしまいます。
始めに内科的歯周病治療(抗菌療法)は どのような歯周病患者様に対しても効果があるのでしょうか?
答えとしては、通常の歯周病治療で効果が十分認められると判断されるような場合には、内科的歯周病治療(抗菌療法)を行ってはいけません。
どのような歯周病でも内科的歯周病治療(抗菌療法)を行ったからといって効果があるのではありません。
科学的根拠のない治療は行ってはいけません。
以下のような患者様に対して抗菌療法を行うかの検討をします。
a. 通常の歯周病治療を行っても改善が認められない方
(ただし、歯磨きが十分にできていることが前提です)
b. 年齢に対して歯周病が非常に進行している方
(広汎型重度歯周炎、広汎型侵襲性歯周炎)
c. 全身的病気(血糖値不良の糖尿病、免疫機能低下患者、虚血性心疾患)を有する中程度以上の歯周病の方
上記の( )内のような 生体防御機能が低下する 基礎疾患を有する患者様においては、抗菌療法を行うことにより単に歯周ポケット内の細菌を減少させることだけでなく、菌血症防止に効果があり全身および 他臓器への悪影響を減少させることができます。 以下は菌血症の説明です。
歯科治療における菌血症とは、汚れ(細菌)が歯周病治療(抜歯等の他の歯科治療でも起こります)を行うことにより、身体の中(血管内)に侵入することを言います。
歯周ポケット内部(歯肉の内部)には当然のことですが、血管が存在します。
特に歯周病で歯肉が腫れている方は出血が起こっていることが多いため、歯周ポケット内部に存在する汚れ(歯石)と血管が触れていることになります。
他の言い方をすれば、汚れ(歯周病細菌)が血管に触れている状態といってもいいでしょう。
こうした汚れ(細菌)が一時的に血管内部に侵入することを菌血症と言います。
特に 歯周病治療 等の歯科治療を行うとこうした菌血症が起こることが報告されています。
歯周病治療の基本的な治療であるルートプレーニングでは、報告に差はありますが、8~79%の確率で菌血症が生じると報告されています。
事実ルートプレーニング を行った後(6分後)に採血して調べると血液中から歯周病細菌が発見されることが報告されています。
しかし、このような菌血症は、健康な方であれば1時間もしないうちにいなくなるため、問題となることはありません。
そのため、さほどご心配になることはないのです。
しかし、注意が必要な方もいらっしゃいます。
それが 上記に記載した 心疾患の方や糖尿病の方など、全身的にご病気を持っていられる方や抵抗力が低下している方です。
細菌性心内膜炎、大動脈弁膜症、チアノーゼ性先天性心疾患、人工弁、シャント術実施患者…の方
上記のような方は、歯周病治療を行う上で最もリスクが高い患者様と言えます。
上記の疾患等を 有する患者様は、歯周病治療において菌血症を起こす可能性が高いため、抗菌療法の対象と言えます。
このことは、米国心臓病学会のガイドライン(AHA2007ガイドライン)でも明確に指摘されています。
さて次の話しになります。
内科的歯周病治療(抗菌療法)の具体的な治療方法になります。
内科的歯周病治療(抗菌療法)には、日本国内で一般的に行われている方法として以下の2つがあります。
1つ目は、抗菌薬の内服です。
いわゆる抗生剤を服用することです。
2つ目は、歯周ポケット内部に抗菌薬を注入する方法です。
まず先に2番目の歯周ポケット内部への抗菌薬注入についてから始めたいと思います。
メインの抗菌薬の内服については その後で解説します。
歯周病が発症するためには、細菌(歯周病細菌)の存在があります。
歯周病細菌が、歯周ポケット内部に存在することにより、歯肉が腫れたり、歯を支えている骨が吸収します。 以下の図が歯周ポケットです。
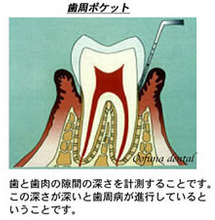
この歯周ポケット内部で細菌が増殖すると歯肉が腫れてきます。
歯周ポケット内部への 抗菌療法として、日本では、「2%塩酸ミノサイクリン歯科用軟膏」という薬剤が多く使用されています。
「2%塩酸ミノサイクリン歯科用軟膏」は、軟膏であるため、細い注射器のよなものを使用して歯周ポケット内部へ注入して使用します。
単に薬を入れるだけですので、非常に簡単な治療法です。
こうした話しを聞くと「薬を入れるだけで歯周病が治る!?」と勘違いされる場合があります。
それでは、「2%塩酸ミノサイクリン歯科用軟膏」の歯周ポケット内部へ注入の効果について解説します。
まず、歯肉が急激的に腫れているような方に対して「2%塩酸ミノサイクリン歯科用軟膏」の歯周ポケット内部へ注入が効果があるのか?ということから解説します。
日本歯周病学会で報告された研究(論文)によると歯周病の急性症状を起こした歯周ポケットに「2%塩酸ミノサイクリン歯科用軟膏」を注入した場合、歯肉の炎症の改善と歯周ポケット内の細菌の減少が認められ、有効な治療法であると考えられます。
(参考論文:梅田 他 日本歯周病学会会誌.1999;41:436-49、野口 他 日本歯周病学会会誌.1995;37:725-36 等)
次に軽度歯周病、中程度歯周病、重度歯周病の方に歯周ポケットに「2%塩酸ミノサイクリン歯科用軟膏」を注入した場合に効果があるのか?という話しをしたいと思います。
軽度歯周病であった場合には、「2%塩酸ミノサイクリン歯科用軟膏」を使用しなくても通常の治療と徹底した歯磨きで十分改善するため、使用する科学的根拠はありません。
逆に薬剤耐性(耐性菌)を引き起こす可能性があります。
軽度の場合には、使用しない方が良いでしょう。
しかし、中程度以上の歯周病の場合には、歯周病治療と並行して使用することにより、細菌数の減少が認められることが多くの研究報告(論文)されています。
(参考論文:上田 他日本歯周病学会会誌.1992;34(3):695-700、栗本 他 日本歯周病学会会誌.1988;30(1):191-205 等)
しかし、歯周ポケットに「2%塩酸ミノサイクリン歯科用軟膏」を注入しただけで、細菌が死滅するのではありません。
歯周病が治るものでもありません。
基本は歯周病治療を行うことを前提としています。
そのため、「薬を入れるだけで歯周病が治る!?」というのは誤った考え方ということです。
「2%塩酸ミノサイクリン歯科用軟膏」は、細菌の数は減少しますが、死滅するわけではありませんので、残った細菌があれば再度増殖を始めます。
また、「2%塩酸ミノサイクリン歯科用軟膏」の歯周ポケットへの注入は、一般的に1週間に1回、4週間にわたり行うことが有効であるとされています。
しかし、現実的には、歯周ポケット内に注入した「2%塩酸ミノサイクリン歯科用軟膏」の効果(MIC:最小発育阻止濃度)は、3~5日程度とされています。
確かに中程度以上の歯周病であった場合には、歯周病治療を行うとともに「2%塩酸ミノサイクリン歯科用軟膏」の歯周ポケットへの注入は効果があります。
しかし、長期的な使用は薬剤耐性(耐性菌)や菌交代減少を引き起こす可能性があるため、注意が必要です。
また、あくまで歯周病治療を行うことが前提であり、「2%塩酸ミノサイクリン歯科用軟膏」単独で歯周病が治るものではありません。
(参考論文:石川 他 日本歯科保存学会雑誌.1988;31(2):636-48、栗本 他 日本歯周病学会雑誌.1987;(29)3:930-6 他)
当医院では、出血等の炎症が強い場合で 歯周病治療を行うことを前提とした場合に 炎症消退を目的として使用することがあります。
しかし、薬剤耐性(耐性菌)を助長するリスクがあるため、「2%塩酸ミノサイクリン歯科用軟膏」を繰り返し使用することの科学的根拠は得られていないのが現状です。
適応症をきちんと守ることが重要なのです。
それでは、このテーマのメインである内科的歯周病治療(抗菌療法)について解説します。
通常の歯周病治療に内科的歯周病治療(抗菌療法)を併用すると 歯周病に効果があることが多くの研究により明らかになっています。
参照文献:
Haffajee AD etal Ann Periodontol.2003;8(1):115-81.Review.
Herrera D etal J Clin Periodontol.2002;29
(Suppl 3):136-59;dis-cussion 160-2.Review
通常の歯周病治療とは、スケーリングやルートプレーニングと言われる治療のことです。
以下は模型を使用してルートプレーニングを行っているところです。
通常の歯周病治療と内科的歯周病治療(抗菌療法)を併用する理由として、歯周病は感染症であることから、通常の歯周病治療では反応が悪い症例に対して応用されてきました。
ここで重要なポイントが通常の歯周病治療では反応が悪い症例ということです。
先に説明しました通常の歯周病治療(ルートプレーニング)で治るような症例には、使用しないということです。
あくまで 通常の歯周病治療では治らない(反応が悪い)ようなケースに対して使用する治療です。
通常の歯周病治療で十分治る範囲の歯周病であった場合には、内科的歯周病治療(抗菌療法)を行ってはいけません。
また、内科的歯周病治療(抗菌療法)はあくまでも 歯周病治療と併用して使用することが必須です。
薬を飲めば、歯周病が治るわけではありません。
インターネット等で「歯周病は薬で治る!」というような過大広告を見ることがあります。
簡単な治療は、治療を受ける患者様にとっては 非常に魅力的な方法です。
しかし、魔法のような治療はありません。
もちろん 内科的歯周病治療(抗菌療法)は、科学的にきちんとした根拠がある治療であり、その適応症さえきちんと守れば、歯周病を効果的に治すことが可能な方法です。
しかし、そうした適応症をきちんと守らないために、治療を受けられた患者様に不利益を生じることがあります。
これは、治療を行う歯科医師側にも問題があるのです。
例えば、本当は十分 通常の歯周病治療で十分 治る範囲の歯周病であったとします。
しかし、歯科医師の勧めるままに 内科的歯周病治療(抗菌療法)が行われるケースがあるとします。(宣伝広告として抗菌療法を全面に勧めている歯科医師がいるのも事実です)
もちろん 通常の歯周病治療も行われることが前提です。
結果的に言えば、歯周病は治ります。
治療を受けた患者様は、「歯周病が治った!」と感じますし、 抗菌療法の効果があったと感じるかもしれません。
しかし、もともと通常の歯周病治療で十分治る範囲であったのですから抗菌療法に意味があったわけではありません。
抗菌療法の最大の欠点は、何度も説明していますが、薬剤耐性が起こったり、菌交代現象が起こる可能性があるからです。
次に 抗菌薬の服用は、どの時期から開始したら良いのか?ということを解説したいと思います。
内科的歯周病治療(抗菌療法)とは、歯周病治療と並行して歯周病細菌に効く抗生物質を一定期間服用する治療法です。
ただ、抗菌薬(抗生物質)を飲めば、歯周病が治るというものではありません。
難治性歯周炎に対して、歯周病治療と並行して内科的歯周病治療(抗菌療法)を行うことは、多くの研究論文でその効果が実証されています。
内科的歯周病治療(抗菌療法)は、科学的根拠の高い治療と言えます。
しかし、どの時期に抗生物質を服用すれば、ベストであるかの研究論文は、効果を研究した論文と比較して少ないのが現状です。
現時点で推奨される(抗菌療法)の時期(タイミング)は、歯周病初期治療(スケーリングルートプレーニング)と同時もしくは歯周病初期治療(スケーリング ルートプレーニング)直後となっています。
内科的歯周病治療(抗菌療法)の目的は、歯周病初期治療(スケーリング ルートプレーニング)では完全に除去できない歯周病細菌や歯周ポケット内部に拡散した歯周病細菌叢を変えて臨床的改善をはかることです。
そのため、歯周病初期治療(スケーリング ルートプレーニング)と同時もしくは歯周病初期治療(スケーリングルートプレーニング)直後に内科的歯周病治療(抗菌療法)が行われるのです。
参考研究論文
Berglundh T et al . J Clin Periodontol.1998;25:354-62.
Guerrero A et al . J Clin Periodontol.2005;32:1096-107.
Ehmke B et al . J Periodontol.2005;76:749-59
Rooney J et al . J Clin Periodontol.2002;29:342-50
Winkel EG et al . J Clin Periodontol.1999;26:461-8
ただし、(抗菌療法)には、重要なポイントがあります。
ポイント1:口腔清掃が良好であること!
簡単に言えば、歯磨きが適切にできていることが重要です。
歯磨きが十分に行えていない患者様に(抗菌療法)を行っても効果は期待できません。
ポイント2:歯周病治療を短期間で終了させること!
これは大きなポイントです。
理想的には歯周病初期治療(ルートプレーニング)を1週間以内に終了させることです。
日本の歯科医療では、これがなかなか難しいのが現状です。
一般的に日本の保険診療で行われている歯周病初期治療(ルートプレーニング)は、1回に30分程度の時間をかけて3~5歯程度を行うため、1週間に1回程度の治療間隔であれば、約6~7回(欠損がなく28歯全てが存在している方の場合)かかることになります。
こうした治療方法ではあまり推奨されません。
できるかぎり、短期間に行うことが有効です。
できれば、1回の治療範囲を10歯以上にし、1~2回の短期間に終了させることが有効なのです。
次に どの程度の期間 抗菌薬(抗生物質)を飲めば良いのかという期間的な解説です。
これは、非常に難しい話しなのです。
その理由として、さまざまな状況より変わってくるからです。
抗菌薬(抗生剤)の種類、投与量、感染に関与している細菌の種類、歯周病の病状の程度等により変わってくるからです。
効果と副作用を十分に考えて、服用(投与)期間を考えることが重要なのです。
一般的には、3日から7日が目安になります。
以下は各抗生剤による研究論文から得られた投与期間です。(一部のみ)
アモキシリン:7日間
参考研究論文
Rooney J et al .J Clin Periodontol.2002;29:342-50
アモキシリンとメトロニタゾールの混合:7~14日間
参考研究論文
Guerrero A et al.J Clin Periodontol.2005;32(10):1096-107
アジスロマイシン:3~5日間
参考研究論文
Haffajee AD et al.J Clin Periodontol.2007;34(3):243-53
日本では、薬剤認可の問題等があり、アジスロマイシンが使用されることが多いようです。
